Растет ли хгч при пустом плодном яйце
Пустое плодное яйцо (анэмбриония) при беременности: причины, признаки
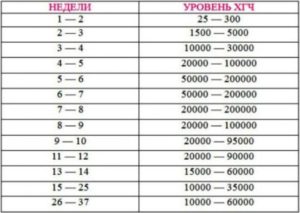
Сегодня всё чаще встречается такая патология как анэмбриония (анэмбрионическая беременность) или пустое плодное яйцо. Анэмбриония — это отсутствие эмбриона в плодном яйце. Есть плодные оболочки, амнион (водная оболочка), хорион (ворсинчатая оболочка), а будущего ребёнка (эмбриона) нет.
Часть таких беременностей прерывается на самой ранней стадии до имплантации в стенку матки — так организм избавляется от дефектного зародыша. Но если плодному яйцу удалось прикрепиться к стенке матки, то его хорион начинает вырабатывает ХГЧ, как и при обычной беременности (см. «ХГЧ при беременности»).
Поэтому при анэмбрионии у женщины наблюдается задержка менструации, могут присутствовать такие признаки беременности, как тошнота, изменение вкуса, усталость, набухание груди. Так как тесты на беременность основаны на определении ХГЧ, они будут положительными.
Тем не менее анэмбрионическая беременность не может развиваться нормально и всегда заканчивается выкидышем в первом триместре.
Пустое плодное яйцо (анэмбриония) причины
Основной причиной появления анэмбрионии или пустого плодного яйца являются хромосомные и генетические аномалии. Чаще всего они возникают спонтанно в момент деления клеток, то есть в первые дни после оплодотворения. Во время деления клеток, отвечающих за формирование эмбриона, происходит сбой и эмбрион не образуется, а другие клетки продолжают развиваться и создают пустое плодное яйцо.
Бывает и другая ситуация, когда эмбрион формируется, но погибает на раннем сроке беременности и он настолько маленький, что по УЗИ его не видно.
Признаки анэмбрионии
Беременность при пустом плодном яйце может иметь такие же признаки, как и обычная беременность. Тем не менее при анэмбрионии часто наблюдаются мажущие кровянистые выделения, так как матка пытается избавиться от дефектного плодного яйца.
Определить пустое плодное яйцо можно только с помощью ультразвукового исследования. Однако всем подряд женщинам не рекомендуется делать УЗИ на ранних сроках, такое обследование нужно проводить только по показаниям, например, при наличии кровянистых выделений или сильных болей в животе.
Определить анэмбрионию по УЗИ можно не ранее 5-6 недель беременности, но и на этом сроке могут быть ошибки.
Анэмбриония: что делать
При подозрении на анэмбрионию нельзя спешить с прерыванием беременности. Во-первых, диагноз может оказаться ложным. Обязательно нужно провести ещё одно ультразвуковое исследование примерно через 7-10 дней.
Во-вторых, если диагноз подтверждается, рекомендуется подождать 2-3 недели. Чистка требуется в очень редких случаях, чаще всего пустое плодное яйцо выходит из полости матки самостоятельно. В основном самопроизвольное прерывание беременности при пустом плодном яйце происходит до 8 недель.
Только в некоторых случаях может понадобиться инструментальное удаление плодного яйца. Возможно также медикаментозное прерывание анэмбрионической беременности, когда женщина принимает определённые препараты и плодное яйцо выходит самостоятельно.
Хуже, когда при появлении кровянистых выделений врач назначает прогестерон и другие препараты для сохранения беременности и это препятствует эвакуации дефектного плодного яйца. В таких случаях вероятность хирургического прерывания беременности (чистки) возрастает.
Беременность после анэмбрионии
В большинстве случаев анэмбриония возникает случайно из-за дефектного зачатия и больше не повторяется. Если пустое плодное яйцо повторяется более двух раз подряд, паре необходимо обследование. Женщине нужно начать с обследования щитовидной железы. Щитовидная железа может вырабатывать антитела, которые проникают к эмбриону и приводят к его гибели.
Повторяющаяся анэмбриония может возникать из-за патологических сперматозоидов, поэтому мужчине обязательно нужно сделать спермограмму. После трёх потерь беременности паре рекомендуется также пройти генетическое консультирование.
Предотвратить анэмбрионию невозможно. Анэмбриония может возникать в любом возрасте у совершенно здоровых женщин. Если не вмешиваться в естественный ход событий, не принимать препараты, сохраняющие беременность, то анэмбриония в большинстве случаев заканчивается самопроизвольным прерыванием на ранних сроках и не оказывает влияния на последующие беременности.
Источник: https://nashy-detky.com.ua/beremennost/nevynashivanie-beremennosti/pustoe-plodnoe-yajco-anembrioniya-pri-beremennosti-prichiny-priznaki.php
Растет или падает показатель ХГЧ при замершей беременности
Беременность – поэтапный и сложный процесс. Не всегда он протекает благополучно, в силу разных причин развитие плода останавливается. Изменение ХГЧ при замершей беременности (ЗБ) становится первым тревожным сигналом.
Рассмотрим, как изменяются показатели гормона и какие патологии угрожают прерыванием на раннем сроке.
- Хорионический гонадотропин как маркер развития зачатия
- Таблица норм гормона при благополучной гестации по неделям
- В каких случаях снижается концентрация гормона
- Как быстро падает ХГЧ при замершей беременности
- Причины замирания плода на ранних сроках
- Что такое антитела к хорионическому гонадотропину, норма и причины патологии
- Возможен ли рост ХГЧ при замершей беременности
- Симптомы остановки развития плода
- Повторный анализ при подозрении на ЗБ
- Дополнительные методы исследования
- Сможет ли мочевой тест показать ЗБ
- Динамика ХГЧ после выскабливания замершего плода
- Как предупредить неразвивающуюся беременность
Действительно ли по ХГЧ определяется замирание плода?
Согласно статистике, большая часть случаев замершей беременности приходится на срок до 8 недель. Именно в этот период происходит закладка жизнеобеспечивающих органов и систем эмбриона, а формирование плаценты еще не завершено полностью.
Замершая беременность: причины, симптомы на ранних сроках
Можно ли по ХГЧ определить замершую беременность, и как количество гормона соотносится со сроками? Хорионический гонадотропин вырабатывается под воздействием гипофиза в организме беременной женщины, после выхода плодного яйца в полость матки. С этого момента его показатели растут ежедневно в разы, что свидетельствует о благополучном формировании ребенка.
Затихание роста ХГЧ или, напротив, его снижение – признак развивающейся патологии.
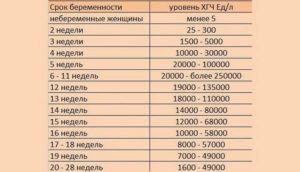
Таблица нормативов при благополучном развитии гестации
Динамика роста гонадотропина подчиняется определенной схеме: активное наращивание в I триместре, стабилизация к середине срока, плавный спад.
| Неделя | Допустимые показатели |
| 2-я | 26 – 450 |
| 3-я | 470 – 1450 |
| 4-я | 1100 – 4900 |
| 5-я | 11200 – 34900 |
| 6-я | 24300 – 98700 |
| 7-я | 2900 – 151500 |
| 8-я | 37500 – 290000 |
| до 12-й | 27300 – 110500 |
| до 16-й | 18700 – 81000 |
| до 21-й | 4700 – 7400 |
| до 40-й | 2750 – 9000 |
В разных лабораториях результат может несколько разниться, но общая тенденция сохраняется. Как ведет себя ХГЧ при замершей беременности, завистит от развивающейся патологии.
В каких случаях падает концентрация гонадотропина
Пониженный уровень гонадотропина может встречаться при благоприятном вынашивании, если овуляция произошла поздно. Причина – раннее проведение исследования и несоответствие предполагаемого срока реальному.
В остальных ситуациях падение ХГЧ – признак патологических состояний:
- Развитие оплодотворенной яйцеклетки вне маточной полости. В 90% случаев эктопического прикрепления формирование эмбриона происходит в фаллопиевой трубе. Тест покажет незначительный рост гонадотропина.
- Прекращение эмбрионального созревания и угроза отторжения плода. Показатели ХГЧ при замершей беременности ниже нормативов на 40 – 45%.
- Недостаточное кровоснабжение плаценты. Выявляется по результатам замеров гонадотропина и УЗ-исследования.
- Длительная гестация. На сроках более 40 недель продуцирование гормона хорионом угасает.
Важно! Перечисленные состояния угрожают здоровью и жизни самой женщины и требуют немедленного врачебного вмешательства.
Скорость падения гонадотропина при патологии
Для определения нарушения однократной сдачи анализа недостаточно, необходимо проследить динамику падения. Как быстро падает ХГЧ при замершей беременности и почему, рассмотрим в таблице.
| Установленный срок в неделях | Отрыв от нормы |
| До 6 недель | Меньше в 2,5 |
| До 10 недель | Меньше в 3,5 |
| До 21 недели | Меньше в 3,7 |
| До 32 недель | Меньше в 2,5 |
Плавное, но стойкое снижение показателей предупреждает об угрозе выкидыша. Быстрое сокращение более чем в 3 – 4 раза свидетельствует о гибели внутриутробного ребенка. Разовый низкий результат при последующей благополучной динамике возникает, скорее, на фоне стрессовых ситуаций и переживаний или лабораторной ошибки.
Что становится причиной прекращения развития эмбриона?
Выделяют несколько причин самопроизвольного затихания вынашивания на ранних сроках:
- Генетически обусловленный фактор. Сбой в хромосомном наследовании приводит к возникновению анэмбрионии – плодной оболочки без эмбриона, развивающейся до определенного срока, как полноценная беременность.
- Ситуация резус-конфликта. При этом первой беременности, при условии отсутствия абортов в анамнезе, ничего не угрожает. Риску подвергаются последующие случаи зачатия, количество антител достигает пика уже в первые недели вынашивания.
- Атака инфекционных агентов. Особую опасность представляют кишечная, грибковая флора, а также TORCH-инфекции.
- Эндокринные нарушения.
- Вредные пристрастия мамы (никотиновая, алкогольная, наркотическая зависимость).
То, как меняется ХГЧ при замершей беременности, может рассказать о причинах и стадиях патологии.
Сенсибилизация к беременности
Обнаружение антител к ХГЧ – проблема аутоиммунного характера, свидетельствующая о развитии аллергической реакции. Женская иммунная система воспринимает зародыш, как чужеродное опасное тело и атакует его.
В данном случае первостепенное значение имеет, ни какой ХГЧ при замершей беременности, ставшей результатом сенсибилизации, а количество иммуноглобулина G в крови.
Это своеобразный маркер аллергической реакции, в норме его уровень не должен превышать 16 ЕД/мл.
Чем грозит высокий показатель антител к гонадотропину:
- невозможностью эмбриона закрепиться в матке;
- неполноценным формированием плаценты;
- развитием ДВС-синдрома и остановкой формирования зародыша;
- преждевременным отхождением околоплодной жидкости и самопроизвольным абортом.
Может ли уровень гормона расти при ЗБ?
Поскольку описаны эпизоды, когда показатель гонадотропина повышается, актуален запрос, растет ли ХГЧ при замершей беременности и почему. Чаще всего причиной становится «пустое» плодное яйцо.
Развитие зародыша остановилось еще на стадии зиготы, но околоплодная оболочка продолжает функционировать и вырабатывать гонадотропин.
При анэмбрионии появляются все классические признаки раннего токсикоза.
При этом важное значение имеет не только то, как растет ХГЧ при замершей беременности, но и показания УЗ-исследования. Темп роста гонадотропина динамичен, но снижен. При УЗ-сканировании в яйцеклетки четко видно желтое тело, но определить эмбрион не удается.
Признаки остановки развития плода
Специфических признаков ЗБ в первом триместре не существует, сердцебиение малыша еще не прослушивается, а шевеление не ощущается. Рост ХГЧ при замершей беременности еще продолжается какое-то время. Косвенные признаки, на которые следует обратить внимание:
- внезапно и полностью исчезают признаки токсикоза;
- грудные железы становятся мягче, пропадает нагрубание;
- появляются тянущие ощущения в нижней части живота или в области поясницы;
- возможны темно-коричневые неинтенсивные выделения;
- происходит повышение температуры до 37,2 градусов.
Повторное исследование гормона при подозрении на ЗБ
Повторный анализ крови берется дважды с интервалом в 2 – 3 дня. Динамика ХГЧ при замершей беременности не меняется или меняется незначительно. Это дает повод для повторного УЗ-исследования. Только после подтверждения диагноза выбирается дальнейшая тактика поведения.
Дополнительная диагностика
Кроме расчета того, как снижается ХГЧ, при замершей беременности в I триместре проводится:
На более поздних сроках проверяют соответствие норме количество других гормонов.
Насколько эффективна диагностика по мочевому тесту
Покажет ли ХГЧ замершую беременность, если применять стандартные экспресс – тесты в домашних условиях? Использование для диагностики тестовых полосок – не лучший вариант. Если гибель эмбриона произошла недавно, уровень гонадотропина в моче остается повышенным еще в течение нескольких дней.
Отследить же, увеличивается концентрация или нет и насколько, по мочевому тесту не возможно. При подозрении необходимо проводить анализ крови ежедневно в течение 5 – 6 дней.
Внимание! Длительное бездействие при замершей беременности приводит к инфицированию полости матки и дальнейшим проблемам репродуктивной системы.
Изменение в расшифровке гормона после хирургического выскабливания
Через сколько после выскабливания уровень гормона приходит в норму и организм женщины очищается? Падение происходит быстрыми темпами в первую неделю, поэтому первый анализ на гонадотропин проводят спустя 7 – 10 дней. Полностью ХГЧ после замершей беременности исчезает через месяц. Если этого не произошло, возможно:
- фрагментарное удаление плода;
- остаточный результат гормональной терапии после ЭКО.
Как предотвратить гибель плода
Динамика того, как падает ХГЧ при замершей беременности – достоверный, но не единственный метод диагностики. В сочетании с УЗ-сканированием анализ крови позволяет своевременно выявить патологию и предотвратить неблагоприятные последствия ЗБ.
Статьи по теме
Биохимическая беременность: что это такое, динамика ХГЧ
ХГЧ при беременности на ранних сроках — каким должен быть показатель
Рост ХГЧ при внематочной беременности
Как планировать беременность после замершей беременности
Кто такой эмбриолог: что делает и чем занимается врач
Причины раннего невынашивания беременности
Что такое резус-конфликт при беременности
Генетический скрининг — что это такое
Мужской фактор бесплодия
Антиспермальные антитела
Источник: https://stanumamoy.com.ua/hgch-pri-zamershey-beremennosti/
Необходимость хирургического вмешательства при анэмбрионии

Проблемы с нормальным вынашиванием и последующим деторождением могут быть связаны с различными причинами. Неразвивающаяся или замершая беременность регистрируется в 20% случаев.
Специалисты выделяют два типа этой патологии – анэмбрионию и гибель зародыша. Анэмбриония фиксируется чаще, заболевание требует хирургического вмешательства.
Искусственное прерывание остановившего развития плода – обязательная тактика, выполняемая для сохранения здоровья женщины.
Общие сведения о патологии
Под термином анэмбриония подразумевается отсутствие плода в продолжающем свое развитие плодном яйце. Вторичное название патологического отклонения – «синдром пустого плодного яйца». Анэмбриония регистрируется у впервые забеременевших и у матерей, ранее успешно родивших здоровых малышей.
К предпосылкам образования заболевания относят ряд патологий:
Аномалии генетического типа — отклонения фиксируются в 80% случаев. Отклонения связывают с множественными или грубыми хромосомными нарушениями. Аномалии различаются:
- при искомом отклонении – носят качественный характер;
- при гибели плода и самопроизвольном аборте – количественный.
Нестандартное сочетание родительских генов, мутационные изменения в важных промежутках, отвечающие за первоначальные этапы развития и синтез основных структурных белковых элементов клеточных мембран.
Острые варианты вирусных и бактериальных инфекций – приводят к поражению тканей или наружных клеточных масс зародыша, если образуются на ранних гестационных сроках. В этом периоде большую опасность представляют ТОРЧ-инфекции – группа болезней, определенных как поражения высокого риска в момент вынашивания малыша.
Хронические инфекции вирусно-бактериальной этиологии в органах репродуктивного отдела – часто приводят к образованию хронической формы эндометрия. Патологическое отклонение проходит без симптоматических проявлений, обнаруживается в периоде определения замершей беременности.
Радиационное влияние – может оказывать негативное воздействие на развивающийся плод.
Внешние интоксикации – употребление отдельных медикаментозных средств, наркотическая зависимость, влияние разнообразных токсинов (сельскохозяйственных и промышленных).
Нарушения функциональности эндокринного отдела – наибольшую опасность представляет недостаточность прогестерона и неполадке в его обменных процессах. Заболевание является основным первоисточником нестандартной имплантации плодного яйца и отклонений в трансформации эндометрия.
В большинстве случаев истинные причины образования болезни остаются неизвестными.
Почему развивается анэмбриония
Анэмбриония образуется в результате остановки размножения и деления внутренней клеточной массы – подгруппе клеточных элементов, в нормативе дающих начало тканевых структур плода. Отклонение регистрируется на первичных этапах вынашивания – от 2 до 4 недели беременности. В момент процесса отмечается отсутствие изменений в развитии плодных оболочек.
Результатом заболевания является формирование пустого плодного яйца, продолжающего свой самопроизвольный рост и развитие.
Важными факторами развития болезни считаются:
Врожденные (наследующиеся от родителей) или благоприобретенные хромосомные погрешности и иные аномалии генетической природы.
Они способны приводить:
- грубому нарушению синхронного развития тканей эмбриона;
- изменениям строения коллагена и иных белковых структур;
- нарушению логического деления и миграции клеток.
- К часто встречающимся аутосомным аномалиям относятся:
- трисомия – наличие трех хромосом в местах, где должна быть пара;
- моносомия – имеющаяся одна из пары хромосом;
- триплоидия – дополнительный набор хромосом;
- тетраплоидия – летальная мутация на организменном уровне.
Переизбыток циркулирующих иммунных комплексов в организме беременной. Их нахождение в области мелких кровеносных сосудов приводит к тромбоэмболии и иным серьезным нарушениям местной циркуляции в месте внедренного яйца. Специалисты считают особенно опасными антифосфолипидные антитела.
В момент протекания патологического процесса в организме беременной вырабатывается комплекс веществ, провоцирующих дальнейшее продление гестации. В большом количестве случаев самопроизвольного аборта не наблюдается. У пациентки происходит дальнейший прирост ХЧП (определяется по анализам крови), симптоматические признаки беременности.
Первичное УЗИ подтверждает успешное внедрение плодного яйца в полости матки – зачатие произошло, но дальнейшее развитие проходит без эмбриона.
Варианты патологии
Анэмбриония делится на несколько типов:
- При первом типе болезни – зародыш или его остатки визуально не обнаруживаются, размеры плодного яйца и тела матки не соответствуют предположительному сроку вынашивания.
Яйцо в диаметре не превышает 2,5 мм, а матка увеличилась до 5 или 7 недели беременности.
- Второй тип – характеризуется отсутствием зародыша. Объемы матки и плодного яйца полностью соответствуют предположительному сроку вынашивания.
- Разрушение одного или нескольких зародышей – чаще происходит в момент многоплодной гестации. Параллельно с патологическим отклонением регистрируются нормально развивающиеся эмбрионы.
По этому варианту недуга часто проходит беременность после процедуры ЭКО – при ней в организм женщины подсаживают несколько единиц эмбрионов.
Ни одна из вышеперечисленных разновидностей не имеет собственных симптоматических проявлений. Определение заболевания происходит в момент планового прохождения процедуры исследования ультразвуком.
Симптомы и ХГЧ при анэмбрионии
Сама анэмбриония протекает без выраженных признаков, отмечается присутствие характерных симптомов беременности:
- прекращение регулярного цикла;
- постепенное увеличение молочных желез – в отдельных вариантах фиксируется образование и выделение молозива;
- токсикоз – относится к сомнительным признакам гестации;
- поэтапное увеличение показателей ХГЧ;
- увеличение объемов тела матки.
При задержке неразвивающегося плода у матери могут наблюдаться:
- повышение показателей температуры тела;
- состояние постоянно присутствующей слабости;
- ноющие головные боли, без резких и внезапных всплесков.
Указанные отклонения не считаются косвенными признаками патологического процесса.
При остановке развития плода на поздних сроках особых дискомфортных ощущений или изменений женщина не чувствует. Максимальным отклонением, на которое жалуется женщина, является отсутствие шевеления ребенка.
Симптоматические проявления процесса определяются по показателям ХГЧ. Регистрируется недостаточное возрастание его показателей – в сравнении с нормативной гестацией. Подтверждение болезни получают при исследовании матки ультразвуком.
Окончательный диагноз выставляется при подтверждении отсутствия плода в зародышевом органе, содержащем для него запас питательных веществ. При первичном УЗИ и отсутствии плода выставляется первичный диагноз – специфика развития требует повторного обследования спустя несколько недель.Существует процент вероятности, что при последующем УЗИ специалист обнаружит незаметный вначале эмбрион. Анэмбриония после процедуры ЭКО также требует несколько последующих проверок.
К внутренним признакам, кроме уже зафиксированных низких показателей ХГЧ, относят:
- остановку процесса деления клеток – тех структур, которые через некоторый период времени должны образовать сам эмбрион, детское место и желтоклеточный мешок;
- продолжение роста плодного яйца;
- продуцирование гормональных веществ, из-за которых развивается токсикоз;
- внезапное появление выделений с примесью частиц крови – процесс сообщает о самопроизвольном аборте в ходу.
Патологическому формированию подвергается каждая пятая представительница слабого пола. Отклонение происходит до пятой недели гестации. В момент поздних сроков всегда существует вероятность развития анэмбрионии. Реальная угроза заболевания существует до 7 месяца вынашивания ребенка. Среднестатистические данные сообщают, что после прошедшего отклонения, повторное зачатие будет успешным.
Методики терапии
Если организм не реагирует на нежизнеспособный плод (путем проведения самопроизвольного аборта), то пациентки назначается хирургическое вмешательство. Процедура производится:
- медикаментозным прерыванием замершей беременности;
- гинекологическим выскабливанием органа;
- процессом искусственных родов.
Первая методика производится на начальных сроках вынашивания, две последующие – на поздних этапах. Выскабливание и чистка матки предусмотрены к назначению при неполном самопроизвольном аборте или для хирургического инструментального прерывания неразвивающейся беременности.
После проведения манипуляций у пациенток отмечается появление выделений кровянистого характера и болезненные ощущения в нижней части живота. Симптоматические проявления будут сохраняться всю первую неделю – с момента проведения хирургического вмешательства.
Экстренные хирургические манипуляции не всегда считаются первоочередным методом лечения патологического отклонения. В индивидуальных вариантах специалисты предпочитают назначение тактики выжидания – при полноценном наблюдении ожидается момент самостоятельного отторжения мертвого эмбриона организмом.
Консервативная терапия подразумевает использование специфических медикаментозных средств, предназначенных для принудительного вывода желточного мешка и оплодотворенного яйца. Дополнительно производится нормализация показателей тонуса матки. Дальнейшее лечение проходит с применением антибактериальных лекарственных препаратов и средств восстановления функциональности аутоиммунной системы.
Особенностью женского организма является момент, что спустя полугодие он готов к следующему зачатию.
Предполагаемые последствия
Физическое здоровье беременной при патологическом отклонении не несет в себе серьезных изменений.
Основное воздействие оказывается на психоэмоциональное состояние:
- нарушения ночного сна с постоянно возникающей бессонницей;
- ощущение подавленности;
- полная апатия и безразличие к внешнему миру;
- депрессивные состояния;
- постоянное провоцирование конфликтных ситуаций в кругу семьи.
Медицинский аборт часто сопровождается рядом осложнений:
- маточное кровотечение различной интенсивности;
- непроизвольное повреждение шейки матки;
- нарушение целостности тканей матки с последующим разрывом;
- изменения в показателях свертываемости крови — образование ДВС-синдрома, коагулопатий;
- сенсибилизация по резус-показателю;
- частичное извлечение плодного яйца;
- вторичный тип бесплодности;
- прободение тела матки.
Самое опасное осложнение при аборте – острый эндометрит. Его возникновение способно спровоцировать развитие сепсиса и последующего летального исхода.
Прогноз
Среднестатистические данные сообщают, что при первично образованной анэбрионии все последующие зачатия проходят успешно. Процесс вынашивания происходит без негативных отклонений — женщина рожает здорового малыша.
Все следующие процессы вынашивания она относится к группе повышенного риска, которой требуется постоянный контроль со стороны медицинских работников. В первом квартале беременности женщина обязательно проходит:
- динамический тип УЗИ – контроль за развитием эмбриона;
- периодическое определение показателей гормонального фона;
- оценка состояния отдела гемостаза.
В рамках теории женский организм способен к успешному зачатию к следующему времени менструального цикла. Врачи предостерегают пациенток от таких рискованных шагов – организм должен полностью отдохнуть и восстановиться. Планирование следующей беременности должно проходить не ранее, чем через три месяца от момента проведения хирургического вмешательства.
В случае зарегистрированных осложнений, период реабилитации автоматически продляется до шести месяцев. Для предотвращения нежелательного зачатия пациентке прописывается применение гормональной контрацепции и барьерной методики.
Подбор необходимых медикаментозных средств осуществляется в строго индивидуальном порядке. Внутриматочные спирали после замершей беременности находятся под строгим запретом – во избежание развития эндометрита и последующего сепсиса.
Профилактические мероприятия
Отдельной, специализированной техники предотвращения развития патологического отклонения не существует. Будущей матери специалисты рекомендуют перейти на здоровый образ жизни, пересмотреть ежедневный рацион, отказаться от вредных привычек, физического перенапряжения. Запрещается пропускать консультации лечащего врача-гинеколога.
Всегда существует процент вероятности повторного появления анэмбрионии. Некоторым пациентом (из высокой группы предположительного риска) врачи могут порекомендовать обратиться к процедуре ЭКО. Если заболевание повторяется не единожды, то специалисты советуют провериться обоим партнерам и пройти консультацию у генетика.
Источник: https://BornInVitro.ru/planirovanie-beremennosti/anembrioniya/
Анэмбриония: причины, симптомы, как долго с ней можно ходить, фото признаки

Примерно 15% будущих мам на очередном приеме у гинеколога слышат страшный диагноз – анэмбриония.
Многие женщины переживают это тяжело, ведь очень больно, когда только свыкаешься с мыслью о том, что внутри живет малыш, а его, оказывается, вовсе нет.
Проблема особенно сильно тревожит женщин, которые смогли забеременеть с трудом. Согласно статистике, анэмбриония угрожает каждой пятой представительнице прекрасного пола.
Фотографии:
Повторная беременность синдром Обследование
врач изучение тельца
у доктора при беременности сложности
Если вам диагностировали анэмбрионию, не стоит выяснять у врача то, как же долго вам можно с ней ходить. Нужно незамедлительно принимать меры, ведь внутри вас находится плодное яйцо без эмбриона. Обычно обследование проводится либо на 5, либо на 7 неделе после зачатия с помощью аппарата УЗИ. К этому времени плод уже умирает.
Иногда на 7 неделе беременности врач может поставить ошибочный диагноз, и анэмбрионии на самом деле нет.
Это происходи потому, что плод пока еще настолько маленький, что аппарат УЗИ не может его разглядеть. Не расстраивайтесь сразу, просто приходите через пару недель на повторное обследование.Если вам подтвердят диагноз, то нужно будет проводить гинекологическое выскабливание и начинать лечение.
Второе название данной патологии – «синдром пустого плодного яйца»
Анэмбриональная беременность не опасна для физического состояния женщины. Скорее, она наносит ей психологическую травму. Однако беременность через некоторое время после анэмбрионии вполне возможна.
Основные причины заболевания
Факт анэмбрионии врачи объясняют генетической патологией. Когда зародыш очень слабый, у него неверная хромосомная комбинация или набор генов, женский организм сам избавляется от него. В этом случае и развивается анэмбриония. Также причиной становятся и другие факторы:
- внезапное изменение гормонального фона;
- стрессовые ситуации, которые легко могут спровоцировать неразвивающуюся беременность, на состоянии здоровья будущей мамы и развитии ее ребенка могут сказаться различные трагические события, постоянные конфликты дома, проблемы в рабочих моментах;
- вредные привычки женщины: на развитие плода очень пагубно влияют наркотические препараты, регулярное злоупотребление алкоголем и курение табака, мамочкам нужно тщательно следить за своим поведением и вести максимально правильный образ жизни;
- вирусные патологии: повышенная температура крайне отрицательно действует на зародыш;
- бывают случаи, когда во время плодной закладки женщина находится под воздействием радиоактивных и отравляющих веществ, в этом случае высок риск разрушения зародыша;
- патология часто диагностируется у женщин, которые регулярно занимаются спортом, серьезные физические нагрузки противопоказаны на начальных и поздних сроках вынашивания ребенка (можно делать специальные упражнения для будущих мам, это даже приветствуется, но интенсивные тренировки запрещены, лучше всего направьте свои силы на спорт после рождения малыша).
Иногда даже опытные врачи не понимают истинные причины наступившей анэмбрионии. Беременность может замереть у абсолютно здоровых девушек. В этом случае стоит обследоваться и обратить внимание на образ жизни. Также узнай симптомы аппендицит при беременности и последствия анализа Биопсия ворсин Хориона.
Симптомы развития патологии
Обычно анэмбриония не имеет каких-либо симптомов, поэтому распознать ее очень сложно. Женщину продолжает мучать токсикоз, грудь начинает увеличиваться в размерах. Словом, беременность развивается по своему стандартному сценарию.
- При анэмбрионии продолжается рост ХГЧ, поскольку плодное яйцо продолжает увеличиваться.
- Увеличивается матка.
- Женщину мучает токсикоз.
- Набухает грудь.
Обследование необходимо провести несколько раз, для исключения вероятности ошибки
Признаки развития анэмбрионии можно отследить только по гормону беременности. Он хоть и растет, но не в достаточном количестве. Обычно грамотный врач сразу же обращает на это внимание. Рост хгч крайне мал при анэмбрионии, потому что зародыша нет, но оболочка плода вырабатывает гормон, поскольку в организме находится женское яйцо. Иногда происходит самопроизвольный выкидыш.
Диагностировать подобное состояние можно только через ультразвуковое обследование. При этом его нужно проводить не ранее, чем на 5-6 неделе беременности, если считать с 1 дня последней менструации.
Когда плод развивается нормально, эмбрион начинает визуализироваться, и УЗИ показывает фото, на котором видно, что анэмбрионии нет.
Когда врач на сроке 5-6 недель поставил предварительный диагноз, отчаиваться не стоит. Пройдите диагностику еще раз, чтобы быть уверенной в результате. Одновременно на протяжении некоторого времени врач будет следить за тем, как растет хгч, чтобы точно определить, что у вас анэмбриония. На следующем УЗИ специалист уже сможет разглядеть пустое плодное яйцо.
Лечение и профилактика замершей беременности
Если вам поставили анэмбрионию, нужно не читать отзывы об этом заболевании, а сразу же предпринимать конкретные меры. Иногда организм самостоятельно избавляется от зародыша и происходит выкидыш. В ином случае придется прибегнуть к следующим мерам:
- медикаментозный аборт;
- выскабливание полости матки;
- медикаментозное лечение.
Медикаментозное прерывание беременности при анэмбрионии производится, если срок очень маленький. В этом случае врач назначает специальные таблетки, которые провоцируют выкидыш. Принимать их самостоятельно запрещено, потому что доктор должен держать процесс под контролем.
Когда срок уже большой, производится выскабливание. При подозрении на то, что у женщины появилась неразвивающаяся беременность, и врач определил, что она по типу анэмбрионии, пациентке назначается Дюфастон. Этот же медикамент прописывается после ликвидации погибшего зародыша, чтобы нормализовать тонус матки.
Анэмбриония лечится с помощью антибактериальных и иммуномодулирующих средств. Они не дают развиться воспалительным процессам и повышают тонус организма. Беременность после анэмбрионии возможна минимум через полгода.
За это время гормональный фон и матка должны полностью восстановиться. Обязательно проанализируйте свой образ жизни, пройдите полное обследование, чтобы не допустить повторного развития замершей беременности.Всегда консультируйтесь с врачом, ведь только он должен рассказать вам о том, через сколько времени после обнаружения анэмбрионии можно снова беременеть. Возможно, вам придется пройти дополнительный курс лечения, сдать какие-либо анализы.
Повторное зачатие рекомендуется через 3-6 месяцев в зависимости от выявленных при обследовании причин
Случившееся часто наносит сильную психологическую травму, женщина чувствует себя очень подавленной. Да, для многих это настоящее горе, но не нужно отчаиваться.
В большинстве случае следующая беременность протекает вполне благополучно. В любом случае, анэмбриония не является приговором.
Просто некоторым женщинам придется пройти это непростое испытание, чтобы затем родить здорового малыша.
Замершая беременность – это не повод опускать руки. Нужно сделать соответствующие выводы и провести профилактику развития патологии.
Одним из основных правил является регулярное посещение врача-гинеколога, строгое выполнение всех его рекомендаций. Откажитесь от серьезных физических нагрузок, ведь здоровый ребенок важнее очередных спортивных достижений.
Ведите правильный образ жизни: употребляйте витамины, полностью исключите алкогольные напитки.Чтобы не забеременеть раньше, чем пройдут положенные полгода, нужно принимать гормональные контрацептивы, но нельзя самостоятельно назначать их себе. Таблетки должен выписывать только врач, иначе вы сможете усугубить ситуацию. Необходимо пройти обследование не только вам, но и вашему мужу.
Обследования позволят выявить возможные патологии и различные отклонения, в результате которых развитие плода остановилось. Если существует какая-либо определенная причина, но женщина не лечится, то замершая беременность может возникнуть еще раз.
Именно поэтому нужно обратиться к врачу, который назначит лечение, которое поможет при вашей проблеме. Что такое эрозия шейки матки при беременности.
- Что такое пузырный занос при беременности
- Последствия кольпита при беременности
- Как определить симфизит при беременности
- Тромбофилия при беременности — наследственная и генетическая
- Как лечить грипп при беременности
- Как снять зубную боль при беременности
Информация, опубликованная на сайте Sberemennost.ru только для чтения и предназначена лишь для ознакомления. Посетители сайта не должны использовать их в качестве медицинских рекомендаций!
Источник: https://sberemennost.ru/pregnancy/illness/anembrioniya
Плодное яйцо без эмбриона: что делать и почему это происходит?
Диагноз пустое плодное яйцо без эмбриона не редкость, он ставится в 5-10% случаев. Самым неприятным является то, что шансы выявить его причины минимальны. Чтобы запланированная беременность увенчалась успехом специалисты рекомендуют принимать мультивитаминные комплексы и вести здоровый образ жизни.
Так на УЗИ выглядит пустое плодное яйцо.
Почему это происходит?
Пустое плодное яйцо – это по сути беременность, которая не начала развиваться. Процесс развития прекратился еще до этапа формирования эмбриона. Причин такого нарушения достаточно много.
Любые негативные изменения в организме женщины могут его спровоцировать.
При постановке диагноза анэмбриония следует немедленно принять необходимые меры, так как это влечет за собой неизбежную гибель плода.
Среди основных причин пустого плодного яйца выделяют:
- Генетические нарушения.
- Инфекционные заболевания.
- Внешние факторы (состояние окружающей среды).
- Неправильный режим питания.
- Недостаток витаминов.
То есть в каждой конкретной ситуации определить причину образования пустого плодного яйца крайне сложно.
Генетические нарушения начинаются на первоначальном этапе деления клеток и влекут за собой последующие ошибки. Это может быть формирование лишних хромосом либо наоборот, их неполного набора.
В таком случае превращение яйца в эмбрион не происходит, организм женщины это понимает и начинает его отторгать.
По статистике из 100 женщин у 5-10 нет эмбриона в плодном яйце.
Как проявляется анэмбриония?
На первоначальном этапе пустая беременность заметна не будет. Ее невозможно определить даже с помощью гинекологического осмотра.
Нарушения становятся видимыми уже на самой крайней стадии, когда организм начинает отторгать плод.
На данном этапе наблюдаются боли внизу живота, коричневые выделения из влагалища и резкий запах — и это уже признаки плодного яйца без эмбриона который организм начал отвергать.
Как меняется ХГЧ при пустом плодном яйце?
Контроль динамики показателя ХГЧ – один из способов определения пустого плодного яйца. Значения ХГЧ будут меняться, но значительно меньше, чем при нормальном течении беременности. Также возможен вариант, когда значения показателя ХГЧ стоят на месте – это основной признак существования проблем с развитием плода.
Обязательно посмотрите это полезное видео:
Симптомы пустой беременности не отличаются от обычной: это задержка менструации, проявления токсикоза, постоянное чувство усталости.
На ранних сроках крайне сложно выявить пустое плодное яйцо. Так как размеры эмбриона очень малы и его можно просто не заметить. Только по прошествии 5 недель, появляется возможность определить отсутствие плода.
Узи диагностика
Только на шестой неделе беременности пустое плодное яйцо можно диагностировать с помощью УЗИ. Оно проводится в любом случае, чтобы определить месторасположение плода, а также исключить внематочную беременность.
Такой страшный диагноз, как анэмбриония женщина может услышать даже если чувствует себя хорошо и у нее нет никаких симптомов.
Первый триместр беременности это наиболее важное время формирования плода, на данном этапе будущей маме стоит особо тщательно следить за своим здоровьем, так как угроза выкидыша очень высока.
В этом видео показано УЗИ пустого плодного яйца:
Если у женщины обнаружено пустое плодное яйцо без эмбриона потребуется сделать медицинскую коррекцию (очищение матки).
Что делать при анэмбрионии?
Если был поставлен такой неутешительный диагноз, нужно будет сделать коррекцию. Медицинская коррекция возможна с помощью двух способов.
Хирургический метод
Это наиболее распространенный вариант коррекции. Такой способ позволяет почистить полость матки без последствий. При хирургическом вмешательстве используется общая анестезия. Операция проходит очень быстро от 10 до 25 минут. Доктор должен выскоблить маточный слой и пустое плодное яйцо. Уже через пару часов женщина может отправляться домой.
Медикаментозный аборт
Аборт с применением специальных препаратов может быть использован, если срок беременности составляет меньше 6 недель. Женщина принимает лекарство и ждет когда начнутся схватки. Это больно. Вся процедура происходит в больнице под контролем врача. После того, как из матки выйдет все лишнее, женщина должна провести в больнице пару дней до того, как закончится кровотечение.
Чтобы уточнить причину нарушения развития беременности материал, полученный из матки в процессе чистки, отправляют на гистологическое исследование. Такое исследование должно выяснить причины прекращения развития эмбриона и когда именно он прекратил свое развитие.
После аборта нужно делать УЗИ.
При завершении любого из двух методов аборта нужно сделать УЗИ. Таким образом, можно удостовериться, что матка чистая и в ней не остались частички плодного яйца.
Профилактика
Проблему лучше предотвратить, чем решать ее последствия. Если обнаружено пустое плодное яйцо, то принимаются уже крайние меры. Но если при планировании беременности руководствоваться некоторыми рекомендациями, то можно снизить вероятность развития патологий.
Уменьшить риск формирования пустого плодного яйца можно следующими способами:
- обоим супругам пройти полное медицинское обследование (сделать анализы, УЗИ, проконсультироваться с гинекологом и терапевтом, чтобы исключить хронические заболевания, также рекомендуется посетить узких специалистов);
- по рекомендации специалиста начать прием мультивитаминов, в том числе фолиевой кислоты. Курс витаминов следует начать принимать за 2-3 месяца до зачатия;
- при подготовке к беременности следует отказаться от вредных привычек: употребления алкоголя, курения. Пересмотреть свой режим питания, рацион: наполнить его продуктами богатыми витаминами и минералами.
Краткий итог
Стоит заранее договориться с акушером-гинекологом, который будет вас консультировать на протяжении всей беременности. Важно понимать, что единичный случай пустого плодного яйца – это еще не приговор.
Это абсолютно не означает, что у кого-то из партнеров существуют нарушения в репродуктивной системе.
Главное не расстраиваться и продолжать попытки забеременеть (после анэмбрионии за продолжение рода можно браться через полгода), тогда все обязательно получится.
Не забывайте писать комментарии. Расскажите о своем опыте, задавайте вопросы. Делитесь этой статьей в своих социальных сетях. Не забывайте ставить оценку. Спасибо за посещение.Источник: https://ekobesplodie.ru/zachatie/plodnoe-yajtso-bez-embriona-chto-delat-i-pochemu-eto-proishodit


