Норма хгч при беременности в мом по неделям
Хгч в мом при беременности норма по неделям
ХГЧ, или хорионический гонадотропин человека — гормон, выделяющийся во время беременности. ХГЧ продуцируется в организме беременной женщины трофобластом. Структура этого гормона сходна со структурой фолликулостимулирующего, лютеинизирующего гормона.
При этом ХГЧ отличается от вышеуказанных гормонов одной субъединицей, которую обозначили как бета. Именно на этом отличии в химической структуре гормона основан стандартный тест на беременность и тесты, проводимые врачами.
Разница в том, что стандартный тест на беременность определяет уровень ХГЧ в моче, а тесты, назначаемые врачами – в крови.
Действие ХГЧ на организм женщины
Хорионический гонадотропин человека является гормоном, способствующим развитию беременности. Благодаря его биологическому действию в организме женщины поддерживается функция желтого тела на начальных сроках беременности. Желтое тело синтезирует прогестерон — гормон беременности. На фоне синтеза ХГЧ образуется плацента, которая в дальнейшем так же продуцирует ХГЧ.
Анализ ХГЧ — норма
ХГЧ в норме у небеременных женщин и ХГЧ в норме у мужчин составляет 6,15 ме/л.
Свободный бета ХГЧ — норма
Для небеременных женщин свободная бета субъединица ХГЧ в норме в венозной крови составляет до 0,013 мМЕ/мл. Для беременных женщин ХГЧ свободный в норме по неделям составляет в мМЕ/мл:
Нормы ХГЧ по ДПО
Уровень хорионического гонадотропина человека по дням после овуляции (ДПО) в мМЕ/мл:
- 12 день — 17 — 199;
- 13 день — 17 — 147;
- 14 день — 33 — 223;
- 15 день — 33 — 429;
- 16 день — 70 — 758;
- 17 день — 111 — 514;
- 18 день — 135 — 1690;
- 19 день — 324 — 4130;
- 20 день — 385 — 3279;
- 21 день — 506 — 4660.
ХГЧ – нормы в МЕ /л и МоМ
Уровень ХГЧ измеряется в двух единицах, таких как МЕ/л и мМе/мл. Норма ХГЧ в Ме/л по неделям составляет:
МоМ — это отношение уровня ХГЧ, полученного в результате исследования, к медиане значения. 0,5-2 МоМ является физиологической нормой показателя при беременности.
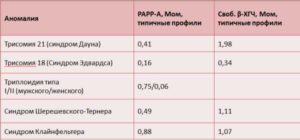
Нормы РАРР А и ХГЧ
Рарр альфа — ассоциированный с беременностью белок плазмы. Уровень данного белка является важным маркером наличия хромосомных нарушений у плода, диагностики течения беременности. Исследование этого маркера является актуальным до 14 недели беременности, на поздних сроках анализ неинформативен.
Нормы РАРР альфа по неделям беременности в Мед/мл:
Антитела к ХГЧ — норма
В крови беременной женщины могут образовываться клетки — антитела, уничтожающие гормон ХГЧ. Этот процесс является основной причиной невынашивания беременности, так как при отсутствии ХГЧ нарушается гормональный фон беременности. В норме в крови может быть до 25 Ед/мл антител к ХГЧ.
А если ХГЧ выше нормы?
Если уровень хорионического гонадотропина человека выше, у небеременных женщин и мужчин это может быть следствием наличия гормон-продуцирующих опухолей:
Повышение уровня ХГЧ у беременных женщин может быть следствием многоплодной беременности, при этом уровень ХГЧ увеличивается прямо пропорционально количеству плодов.
Что значит, если ХГЧ ниже нормы?
Понижение уровня ХГЧ ниже нормы у беременных женщин может быть признаком:
- неправильно диагностированного срока беременности;
- внематочной беременности;
- неразвивающейся беременности:
- угрозы самопроизвольного аборта;
- задержки в развитии плода;
- хронической плацентарной недостаточности.
Мом при беременности норма
На этом этапе также учитываются данные УЗИ, проведенного еще в первом триместре беременности.
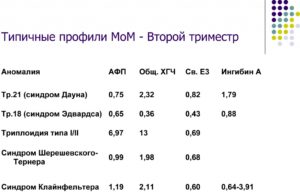
Что такое двойной, тройной и четверной тесты?
К сожалению, не во всех клиниках и лабораториях есть возможность определить уровень сразу всех 4 показателей. Если в скрининге второго триместра измеряется только уровень ХГЧ и АФП – то это двойной тест второго триместра. Тройной тест – это определение ХГЧ, АФП и свободного эстриола. Четверной тест – это определение ХГЧ, АФП, свободного эстриола и ингибина А.
Все эти тесты могут рассматриваться вместе с данными УЗИ первого триместра. Такой тест называют комбинированным.
Норма для ХГЧ зависит от срока беременности. С нормами для вашего срока вы можете ознакомиться .
Внимание! Нормы для ХГЧ могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
ХГЧ: что если он не в норме?
Если уровень ХГЧ выше нормы для вашего срока беременности, либо превышает 2 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Клайнфельтера.
Если ХГЧ ниже нормы для вашего срока, либо составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Эдвардса.
АФП, или альфа-фетопротеин, это белок, который обнаруживается в крови всех беременных женщин. Уровень АФП постепенно повышается с 14 недели беременности, и растет до 32-34 недель, а затем начинает понижаться.
Норма для АФП зависит от срока беременности:
- 13-15 недель: 15-60 Ед/мл, либо от 0,5 до 2 МоМ
- 15-19 недель: 15-95 Ед/мл, либо от 0,5 до 2 МоМ
- 20-24 недели: 27-125 Ед/мл, либо от 0,5 до 2 МоМ
Внимание! Нормы в Ед/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
АФП: что, если он не в норме?
Если АФП выше нормы для вашего срока, либо превышает 2 МоМ, то у вашего ребенка повышен риск нарушений развития спинного и головного мозга (анэнцефалия и расщепление позвоночника). Также повышенный уровень АФП встречается при многоплодной беременности.
Если АФП ниже нормы для вашего срока, либо составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна, синдрома Эдвардса.
Норма свободного эстриола
Свободный эстриол – это вещество, которое обнаруживается в крови беременных женщин и является показателем благополучия ее будущего ребенка. Уровень свободного эстриола зависит от того, насколько хорошо работают надпочечники плода.
Норма свободного эстриола в крови сильно зависит от лаборатории, в которой вы сдаете анализ. В этой статье я не буду приводить нормы для эстриола, так как они слишком отличаются для разных лабораторий и это может только ввести вас в заблуждение.
Внимание: сдавая анализ крови в лаборатории, всегда требуйте нормы для каждого из показателей. Лаборатория обязана предоставить такую информацию.Если же результат анализа выдан в единицах измерения МоМ, то норма свободного эстриола для любого срока беременности: от 0,5 до 2 МоМ.
Свободный эстриол: что, если он не в норме?
На уровень свободного эстриола в крови могут повлиять некоторые лекарства, принимаемые во время беременности: это Дексаметазон, Преднизолон, Метипред, антибиотики. Если вы принимаете какое-либо лекарство, обязательно укажите это в анкете, которую будете заполнять перед сдачей анализа, либо сообщите специалисту, который берет у вас кровь для анализа.
Если уровень свободного эстриола у вас ниже нормы для вашего срока беременности, либо составляет менее 0,5 МоМ, то у будущего ребенка повышен риск синдрома Дауна, синдрома Эдвардса. Пониженный эстриол может говорить о фето-плацентарной недостаточности, недоразвитии надпочечников у будущего ребенка, угрозе преждевременных родов и отсутствии головного мозга (анэнцефалии) у плода.
Интересное: Какое успокоительное можно пить беременным
Повышенный эстриол (более 2 МоМ) встречается при многоплодной беременности, при заболеваниях печени и крупных размерх плода.
Норма Ингибина А
Ингибин А это вещество, которое присутствует в крови как во время беременности, так и у небеременных женщин. Норма для ингибина А может отличаться в разных лабораториях, поэтому обращайте внимание на результат анализа, указанный в МоМ. Нормальный уровень ингибина А не должен превышать 2 МоМ.
Ингибин А: что, если он не в норме?
Повышение уровня ингибина А сопряжено с повышенным риском синдрома Дауна у будущего ребенка. Также высокий ингибин А встречается при других хромосомных аномалиях у плода.
И тем не менее, описано немало случаев, когда уровень ингибина А во время беременности был повышен в несколько раз, но при этом остальные анализы были в норме, и ребенок в итоге рождался здоровым.
Это объясняется следующими факторами: на уровень ингибина А влияет ваш возраст, вес, срок беременности, курите ли вы, и некоторые другие особенности вашего организма и вашей беременности. Поэтому результаты четверного теста должны оцениваться в совокупности всех анализов (вместе с анализами на ХГЧ, свободный эстриол и АФП).
Что делать, если скрининг 2 триместра не в норме?
Если результаты скрининга второго триместра не так хороши, как хотелось бы, то вам нужно обратиться к врачу-генетику. Генетик еще раз просмотрит все данные анализов (в том числе, результаты УЗИ в первом триместре), тщательно расспросит вас о здоровье до беременности, здоровье вашего мужа и ваших родственников.
Если гинеколог сделает вывод, что имеется повышенный риск синдрома Дауна, либо других отклонений у вашего будущего ребенка, то он порекомендует вам пройти амниоцентез. Амниоцентез позволит расставить все точки над «и» и узнать, действительно ли болен ли будущий ребенок.
Первый скрининг во время беременности
Первый скрининг при беременности представляет собой важное обследование, результаты которого важны для оценки вероятности наличия у плода различных хромосомных аномалий.
Когда у женщины наступает беременность скрининг первого триместра и второго ей в обязательном порядке предлагает лечащий гинеколог.
Так как даже те родители, которые независимо от особенностей здоровья ребенка, никогда не согласятся на прерывание беременности, должны быть готовы к рождению ребенка с патологиями, если результаты инвазивной диагностики это подтверждают.
Первый скрининг при беременности сроки проведения имеет — конец 1-го и начало 2-го триместра. А именно, в 12-13 недель женщина делает УЗИ, на котором врач обязательно измеряет ТВП (толщину воротникового пространства).
А также сдает кровь из вены на 2 показателя: ХГЧ и PAPP–A . Первый биохимический скрининг при беременности норма в 12-13 недель PAPP–A — 1,03 — 6,01. На сроке 13-14 недель этот показатель должен быть равен 1,47 — 8,54.
ХГЧ в 11-12 недель должен быть равен 20000-90000, в 13-14 недель — 15000-16000.
Второй скрининг при беременности проводится с 16 по 20 неделю. А именно, сдается кровь на сроке 16-18 недель на АФП, ХГЧ и эстриол-А. А в 20-22 недели проводится ультразвуковое исследование. ХГЧ норма для 17-24 недели 4,060 — 165,400 мЕД/мл (mIU/ml).
Норма АФП в 15-19 недель: 15-95 Ед/мл, 0,5 до 2 МоМ. Эстриол-А в норме 0,5-2 МоМ. Если какой-либо из этих показателей не в норме, то это может означать либо неправильно определенный срок беременности, либо риск той или иной хромосомной патологии у плода.
Но не первый узи скрининг при беременности, ни второй, точнее отдельные результаты анализов, нельзя рассматривать как показание к инвазивной диагностике.Генетик должен составить количественную оценку индивидуального риска разных патологий. Расчет этот проводит специальная программа. При нем учитываются возраст женщины, количество плодов, различные заболевания и пр.
То есть результат должен быть представлен примерно так:
- риск синдрома Дауна: 1:1400
- риск синдрома Патау: 1:1900
Это значит, что при таких же результатах обследования у 1 из 1400 беременных женщин рождается ребенок с синдромом Дауна и у 1 из 1900 с синдромом Патау.
Если скрининг при беременности показывает высокий риск какой-либо патологии, паре рекомендуют инвазивную диагностику. На сроке 11-14 недель это хорионбиопсия, в 16-20 недель амниоцентез, после 20 недели кордоцентез.
Эти исследования помогают дать практически 100% верный ответ о генетическом «здоровье» плода. Минус заключается в том, что у 1-2% женщин в результате процедур может случиться выкидыш. Наиболее безопасным считается амниоцентез. Каждая пара сама решает — стоит ли проводить инвазивную диагностику.
Если в ее результате будет выявлена хромосомная аномалия — женщине предлагают прерывание беременности.
Норма АФП при беременности
Альфа-фетопротеин (АФП) — это белок, который вырабатывается в печени и желудочно-кишечном тракте эмбриона. По физико-химическим свойствам АФП близок к сывороточному альбумину. Сначала фетопротеин вырабатывается желтым телом яичников, но уже на пятой неделе плод начинает его вырабатывать сам.
От иммунного отторжения плода организмом матери предохраняет именно АФП. Кроме того, он способен поддерживать осмотическое давление крови плода, участвовать в органогенезе печени. Впрочем, до конца «способности» АФП медики еще не изучили.
При беременности анализ АФП назначают с целью продиагностировать развитие плода.
Его уровень увеличивается по мере того, как в крови зародыша растет концентрация этого белка. Диагностировать плод можно уже на 12-16 неделе беременности развития. Максимальной концентрации АФП достигает к 32-34 недели беременности. А потом — начинает постепенно уменьшаться. Уровень АФП здорового человека достигается к первому году жизни малыша.
К концу I триместра беременности печень плода становится основным участком синтеза АФП.
Оттуда белок попадает в кровоток зарождающегося малыша, а потом — перерабатывается почками и экскретируется с мочей в амниотическую жидкость. Вместе с ней АФП снова заглатывается плодом и переваривается.В кровь матери белок попадает либо путем диффузии, либо через плодные оболочки, либо через плаценту или сосуды пуповины.
Впервые связь между повышенным уровнем АФП в крови беременной и наличием дефектов нервной трубки у плода была замечена в 1972. Чуть позже медики обнаружили: повышение уровня материнского АФП возможно еще в случаях дефектов передней брюшной стенки плода, при врожденных нефрозах, в общем, при тяжелых патологиях, которые могут привести к инвалидности или стать противопоказаниями к жизни.
Связь низкого АФП с такими патологиями плода, как, например, синдром Дауна была обнаружена в 1984 году. Тогда же специалисты установили — путем диагностики уровня АФП можно выявить больше половины всех случаев заболеванием синдромом Дауна.
Гинекологи этот анализ используют для диагностики хромосомных нарушений и патологий плода. Любые отклонения в развитии тянут за собой повышение АФП в крови матери, а любое отклонение от уровня — связано с акушерской патологией у мамы.
Источник: https://rojaismelo.ru/lechenie-detej/hgch-v-mom-pri-beremennosti-norma-po-nedelyam
Нормы ХГЧ на первом и втором скрининге: таблица по неделям

У небеременных женщин уровень хорионического гонадотропина в сыворотке крови отсутствует или может подняться до 5 МЕ/мл. Как только произошло оплодотворение яйцеклетки с последующей имплантацией в стенку матки, начинается секреция гормона.
Первое обследование на наличие беременности каждая женщина проводит дома с помощью тестов на беременность. Но в моче концентрация гормона ниже, чем в сыворотке крови. Поэтому часто получают ложный результат.
Для более точных данных лучше сдавать кровь из вены в медицинском учреждении по направлению врача. В бланке ответа указывается уровень ХГ и насколько он соответствует сроку беременности в неделях, когда вы сдавали кровь на анализ.
Есть такое понятие как акушерский срок беременности, когда начинают вести отсчет с первого дня последней менструации. В данной таблице представлен истинный срок с началом отсчета от середины менструального цикла, то есть с того момента, когда примерно произошла овуляция.
| Срок беременности (недели) | Нормы β-ХГч (МЕ/мл) |
| 1 — 2 | 50 — 300 |
| 2 — 3 | 1.150 — 5.000 |
| 3 — 4 | 2.550 — 31.000 |
| 5 — 6 | 20.000 — 100.000 |
| 7 — 8 | 20.000 — 200.000 |
| 9 — 10 | 20.000 — 100.000 |
| 11 – 12 | 20.000 — 90.000 |
| 13 – 14 | 15.000 — 60.000 |
| 15 — 25 | 10.000 — 35.000 |
| 26 — 37 | 10.000 — 60.000 |
Важно! Показатели могут быть разные в зависимости от лаборатории. Кроме того, концентрация и скорость повышения ХГч в крови для каждой женщины может отличаться. Главное самостоятельно не расшифровывать данные и не волноваться раньше времени.
Скрининг 1 триместра: нормы ХГЧ
Каждая женщина слышала такое понятие как триместр беременности, но что это и как он рассчитывается не многие знают.
Беременность включает в себя три периода – триместра длительностью по три месяца. В течение каждого триместра происходят важные процессы в организме будущей мамы и малыша, обеспечивающие нормальное течение беременности, рост и развитие плода.
Первый триместр длится от первого дня последней менструации по 12 неделю, второй триместр с 13 по 26 неделю, третий триместр начинается с 27 недели и длится до конца беременности.
На скрининге первого триместра нормальный уровень свободной субъединицы β-ХГч имеет большое значение, так как является показателем правильного развития хориона. Обычно уровень гормона находится в пределах 20 000 -100 000 МЕ/мл. (по нормам отдельной лаборатории).В норме при скрининге около 12 недель беременности (10 — 14) проводят биохимическое исследование крови «двойной тест», где кроме количества гонадотропина определяют протеин –А плазмы PAPP-A.
Данный тест имеет ярко выраженные изменения при хромосомных аномалиях плода – синдром Дауна, синдром Эдвардса и др.:
- ХГч повышается;
- PAPP – A снижается.
Нормы ХГЧ на скрининге второго триместра
Во втором триместре в 16-20 недель проводят «тройной тест». Исследуют кровь беременной на наследственную и врожденную патологию плода. Определяют уровень трех сывороточных маркеров. Подробно о втором скрининге.
Обычно уровень ХГЧ находится в пределах 10.000 — 35.000 МЕ/мл. (по нормам отдельной лаборатории).
При синдроме Дауна типичная картина следующая:
- ХГч повышается;
- α-ФП (альфафетопротеин) снижается;
- свободный эстриол снижается.
Альфафетопротеин является не менее важным показателем. В норме при многоплодной беременности повышается, но также может быть показателем наличия тяжелых пороков развития центральной нервной системы плода, передней брюшной стенки, лица; если у мамы гипотиреоз, ожирение, сахарный диабет или развивается резус-конфликт.
ХГЧ выше или ниже нормы: опасно ли это?
Если исследование было проведено правильно и изучена динамика, то колебания в концентрации маркеров выше или ниже нормы являются показателем возможных нарушений в течение беременности.
Высокий уровень ХГч может быть при:
- раннем токсикозе беременных;
- экстрагенитальной патологии у будущей мамы (сахарный диабет);
- опухолевых заболеваниях плаценты — пузырный занос, хорионэпителиома;
- в норме ХГч высокий при многоплодной беременности, причем концентрация гликопротеина в крови пропорциональна количеству плодов.
Низкий уровень ХГч:
- угроза самопроизвольного аборта;
- неразвивающаяся (замершая) беременность;
- задержка внутриутробного роста и развития плода;
- хроническая фетоплацентарная недостаточность;
- переношенная беременность.
Обязательно помимо всех тестов в каждом триместре проводят скрининговое УЗИ. При необходимости назначают дополнительные методы диагностики (например, цитогенетическое исследование).И только после тщательного обследования можно поставить окончательный диагноз и решить, как вести дальше беременность.
Владлена Размерица, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/normy-khgch-na-skrininge
Медиана в анализе ХГЧ
Хорионический гонадотропин — гормон, который начинает вырабатываться в организме женщины с самых ранних сроков беременности и играет важную роль в ходе ее развития. Помимо непосредственных биологических функций, ХГЧ имеет высокую диагностическую значимость: определение его концентрации важно не только для выявления факта беременности, но и для оценки корректности ее протекания.
- 1 Определение
- 2 МоМ для бета-ХГЧ
- 3 PAPP-A
- 4 Расчеты риска
Определение
Медиана ХГЧ представляет собой усредненную величину концентрации этого гормона в крови. Ниже приведены значения этого параметра по неделям беременности.
Медиана используется в клинической практике для расчета такого показателя, как МоМ — отношения концентрации ХГЧ беременной женщины к медиане уровня гормона на том или ином сроке. В случае правильного течения процесса вынашивания ребенка величина МоМ находится в диапазоне от 0,5 до 2.
Обратите внимание! В статье приведены общепринятые нормы, однако, в зависимости от конкретной лаборатории, они могут быть скорректированы.
Также нужно учитывать, что:
- при многоплодной беременности уровень ХГЧ в крови будет пропорционально выше, тогда и расчеты будут вестись иначе;
- снижение уровня ХГЧ может наблюдаться в случае внематочной беременности, угроз выкидыша — в таких ситуациях необходимо наблюдение за концентрацией гормона в динамике.
На величину показателей также может повлиять масса тела беременной женщины, прием тех или иных лекарственных средств, наличие сахарного диабета в анамнезе будущей матери.
При нормальном развитии беременности концентрация ХГЧ удваивается каждые 36 часов со второй по пятую недели, если вести отсчет от времени зачатия.
Отклонение концентрации ХГЧ, а также МоМ от допустимых значений позволит оценить риск хромосомных патологий у ребенка. Если их вероятность высока, назначаются дополнительные исследования.
МоМ для бета-ХГЧ
Медиана и МоМ рассчитываются также и для уровня свободной бета-субъединицы ХГЧ. Определение концентрации этого аналита необходимо для оценки риска синдрома Дауна и является более специфичным, чем определение общего ХГЧ и его расчетных показателей.
Приемлемые значения концентрации свободной бета-субъединицы в первом триместре беременности приведены в таблице:
Приемлемая величина МоМ для уровня свободной бета-субъединицы хорионического гонадотропного гормона составляет от 0,5 до 2. В случае превышения допустимых значений устанавливается повышенный риск синдрома Дауна, а если значения ниже приемлемых — высок риск синдрома Эдвардса.
PAPP-A
В биохимический скрининг в первом триместре входит также исследование плазматического протеина А, ассоциированного с беременностью. Концентрация этого белка возрастает с увеличением срока вынашивания. Отклонения значений уровня PAPP-A от допустимых границ может свидетельствовать о патологиях развития плода.
Приемлемый диапазон значений показателя, в зависимости от срока беременности , приведен в таблице ниже.
Расчетная величина МоМ для уровня PAPP-A в норме также должна оставаться в пределах 0,5-2. Если МоМ для PAPP-A меньше 0,5, то высок риск синдромов Дауна и Эдвардса. Превышение МоМ для PAPP-A не имеет клинической значимости и не говорит о каких-либо рисках.
Расчеты риска
Стоит еще раз обратить внимание на то, что все показатели биохимического скрининга беременности могут быть выражены в МоМ. Этот параметр показывает отличие полученных в ходе исследований значений показателя от медианы для того или иного срока беременности.
Определение рисков хромосомных патологий учитывает не только полученные значения лабораторных показателей и расчетных параметров, но и индивидуальные особенности, включая возраст, сопутствующие патологии и некоторые другие факторы. Расчет рисков ведется при помощи специализированных компьютерных программ.
Лабораторные исследования и расчет риска должны проводиться в пределах одного медицинского учреждения.
Чаще всего результат оценки рисков выдается в виде дробей: например, 1/100 означает, что в одном случае из ста у женщин с одинаковыми показателями может родиться ребенок с патологией.
Заключение выдается в форме положительного или отрицательного ответа.
Если ответ положительный, то высок риск рождения ребенка с патологией, и необходимы дополнительные исследования (амниоцентез, биопсия ворсин хориона), а также консультация врача-генетика для подтверждения или опровержения предполагаемого диагноза. В случае отрицательного ответа нет необходимости в проведении дополнительных исследований.
Источник: https://1ivf.info/eko/pregnancy/mom-hgch-norma-pri-beremennosti
Двойной тест на β-ХГЧ и РАРР при беременности — норма, расшифровка
В списке исследований для прохождения каждой женщины, ожидающей ребенка, имеется биохимический скрининг. Что это такое? Какова его достоверность и точность? Нужно ли его проходить всем? Этими и многими другими вопросами задаются будущие мамы, получая направление.
Что такое дубль-тест
На сегодняшний день существует 2 основных вида:
- двойной тест;
- тройной тест.
Они направлены на определение врожденных пороков, аномалий развития у будущего ребенка, но делаются в разное время.
Дубль – тест, двойной тест, перинатальный скрининг при беременности — эти разнообразные названия часто пугают и вызывают лишь один вопрос «Что это такое?».
В действительности за этим списком разнообразных и сложных терминов скрывается одна и та же процедура. Она включает в себя ультразвуковое исследование состояния плода и околоплодных оболочек, биохимический анализ крови.Исследование крови матери позволяет определить риски возникновения некоторых генетических заболеваний.
Когда его надо делать
Прохождение биохимического скрининга приходится на срок 11-13 недель. На этом сроке в крови женщины содержатся 2 важных показателя:
Вещества называют маркерами возможных патологий развития ребенка.
Если проводить данное исследование раньше или позже указанного срока, оно будет неинформативно и покажет ошибочные результаты.
Скрининг обязателен для всех женщин, но особое внимание должны уделить:
- женщинам в возрасте старше 35 лет;
- беременным, у которых уже рождались дети с патологиями;
- пациенткам, в семье которых есть случаи генетических и хромосомных заболеваний.
Что определяет анализ
Исследования, проводимые при биохимическом скрининге, направлены на определение вероятности развития хромосомных патологий у плода.
В конце первого триместра беременности уже можно выяснить риск возникновения таких заболеваний как:
- Синдром Дауна;
- Анэнцефалия;
- Синдром Эдвардса;
- Расщелина спинномозгового канала.
Синдром Дауна или трисомия по 21 паре хромосом достаточно распространенное заболевание в современном мире. Таким образом, получается не две, а три хромосомы.
Дети с таким диагнозом имеют характерную внешность. С широкими чертами лица, раскосыми глазами и достаточно коротким носом.
Заболевание сопровождается задержкой умственного развития, ДЦП и другими множественными патологиями развития внутренних органов.
Анэнцефалия или отсутствие головного мозга. Определить эту патологию можно на УЗИ. Такие дети нежизнеспособны.
Как и в случае синдрома Дауна появляется лишняя хромосома в 18 паре.
Это заболевание сопровождается большим количеством сопутствующих патологий. К несчастью, такие дети обычно не выживают после рождения.
Незаращение спинномозгового канала или spina bifida представляет собой патологию нервной трубки и поражает спинной мозг.
После рождения малыши не смогут полноценно двигаться и скорее всего, будут парализованы.Если данная патология имеет сопровождающие отклонения внутренних органов, то ребенок нежизнеспособен.
Нормы белков в I триместре
Для определения вероятности возникновения того или иного синдрома анализируют содержание в крови таких белков как:
- PAPP-A (ассоциированный с беременностью плазменный протеин А);
- β-ХГЧ (бета-субъединица хорионического гонадотропина человека).
Таблица нормальных показателей PAPP-A (мЕд/мл) и β-ХГЧ (нг/мл)
| Неделя беременности | Норма PAPP-A (мЕд/мл) | Норма β-ХГЧ (нг/мл) |
| 8-9 | 0,17 – 1,54 | 23,6 – 193,1 |
| 9-10 | 0,32 – 2,42 | 25,8 – 181,6 |
| 10-11 | 0,46 – 3,73 | 17,4 – 130,4 |
| 11-12 | 0,79 – 4,76 | 13,4 – 128,5 |
| 12-13 | 1.03 – 6,01 | 14,2 – 114,7 |
PAPP-A – что это за белок и какую роль играет
По своей химической природе этот белок является гликопротеином. В его синтезе важную роль играет трофобласт.
PAPP-A при беременности вырабатывается в организме женщины на протяжении всего срока.
Норма содержания PAPP-A соответствует сроку беременности и растет с его увеличением.
β-ХГЧ – что это за белок и какую роль играет
Этот белок также относится к группе гликопротеинов и выполняет важную роль в поддержании беременности на начальных этапах.
Он поддерживает работ желтого тела на эмбриональной стадии развития зародыша.
С увеличением срока беременности ХГЧ падает.
О чем свидетельствуют изменения уровня белков
Отклонение как в большую, так и в меньшую сторону от нормы содержания ХГЧ и PAPP-A свидетельствуют о риске возникновения аномалий развития ребенка.
Уменьшение количества PAPP-A в крови женщины совместно с повышение уровня ХГЧ сигнализирует о риске возникновения синдрома Дауна.
Повышенный уровень ХГЧ может возникать при наличии сахарного диабета, многоплодной беременности или сильного токсикоза.
Низкий уровень также может указывает на имеющиеся проблемы.
Снижение концентрации этого белка наблюдается при:
Достоверность расшифровки результатов этого теста не превышает 70%. Поэтому помимо анализа крови необходимо пройти ультразвуковое исследование. Оно более точно поможет определить диагноз.
Случаются варианты ложноотрицательных результатов. В этом случае, скорее всего, заболевания будут выявлены на 2 перинатальном скрининге в 18-20 недель.
Как сдается анализ на -ХГЧ и РАРР
Чтобы получить максимально достоверные результаты биохимического скрининга крови необходимо правильно к нему подготовится. Подготовительные мероприятия крайне просты.
Накануне стоит воздержаться от употребления жирной, копченой или слишком соленой пищи. Постараться свести к минимуму употребление специй.
Анализ сдается натощак. Поэтому будет правильно взять с собой еду, чтобы была возможность сразу перекусить после сдачи крови.
Кровь для анализа берут из вены.
Направление на данное исследование дает акушер-гинеколог. Результаты так же сообщает участковый врач.Очень важно не пропустить необходимый срок для проведения этого анализа. Иначе можно получить недостоверные результаты.
Что делать с результатами
Исследование крови беременной женщины на риск развития патологий происходит около 10 дней.
Результаты обычно сообщают спустя 2 недели.
Результаты обычно пишут в единицах измерения МоМ.
Это не число, которое показывает количественное содержания белка, а показатель отклонения от нормы.
Норма значения МоМ составляет от 0,5 до 2.
Если тест показал результаты выше допустимого порога отсечки, это означает, что вероятность возникновения аномалий развития у ребенка достаточно высока.
Если же исследование показало результат ниже порога отсечки, это сигнализирует о вероятности выкидыша или развитии синдрома Эдвардса у ребенка.
В случае если результаты были негативными, женщине предлагают пройти дополнительные исследования:
- амниоцентез — исследование амниотической жидкости;
- кордоцентез — анализ пуповинной крови;
- консультация генетика;
- дополнительное ультразвуковое исследование.
Эти анализы в свою очередь дадут более точный ответ о возможности рождения больного ребенка.
Если диагноз подтверждается и на других исследованиях, беременной могут предложить осуществить операцию по ее прерыванию.
Решение и выбор остается исключительно за женщиной. В принудительном порядке данное мероприятие не проводятся.
Женщина имеет право в письменной форме отказаться от прохождения скрининговых исследований.
1 скрининг при беременности – очень важная процедура, позволяющая ответить на многие вопросы. В настоящее время эта процедура внесена в список обязательных для беременных.Анита Игоревна, педиатр
Специально для сайта kakrodit.ru
: Что показывает 1 пренатальный скрининг
Источник: https://kakrodit.ru/dvoynoy-test-na-hgch-i-rarr/
Хгч — норма
ХГЧ, или хорионический гонадотропин человека — гормон, выделяющийся во время беременности. ХГЧ продуцируется в организме беременной женщины трофобластом. Структура этого гормона сходна со структурой фолликулостимулирующего, лютеинизирующего гормона.
При этом ХГЧ отличается от вышеуказанных гормонов одной субъединицей, которую обозначили как бета. Именно на этом отличии в химической структуре гормона основан стандартный тест на беременность и тесты, проводимые врачами.
Разница в том, что стандартный тест на беременность определяет уровень ХГЧ в моче, а тесты, назначаемые врачами – в крови.
Действие ХГЧ на организм женщины
Хорионический гонадотропин человека является гормоном, способствующим развитию беременности. Благодаря его биологическому действию в организме женщины поддерживается функция желтого тела на начальных сроках беременности. Желтое тело синтезирует прогестерон — гормон беременности. На фоне синтеза ХГЧ образуется плацента, которая в дальнейшем так же продуцирует ХГЧ.
Анализ Хгч — норма
ХГЧ в норме у небеременных женщин и ХГЧ в норме у мужчин составляет 6,15 ме/л.
Свободный бета Хгч — норма
Для небеременных женщин свободная бета субъединица ХГЧ в норме в венозной крови составляет до 0,013 мМЕ/мл. Для беременных женщин ХГЧ свободный в норме по неделям составляет в мМЕ/мл:
- 49,9 на 11 неделе;
- 40,6 на 12 неделе;
- 33,6 на 13 неделе;
- 28,8 на 14 неделе.
Нормы ХГЧ по ДПО
Уровень хорионического гонадотропина человека по дням после овуляции (ДПО) в мМЕ/мл:
- 12 день — 17 — 199;
- 13 день — 17 — 147;
- 14 день — 33 — 223;
- 15 день — 33 — 429;
- 16 день — 70 — 758;
- 17 день — 111 — 514;
- 18 день — 135 — 1690;
- 19 день — 324 — 4130;
- 20 день — 385 — 3279;
- 21 день — 506 — 4660.
Антитела к Хгч — норма
В крови беременной женщины могут образовываться клетки — антитела, уничтожающие гормон ХГЧ. Этот процесс является основной причиной невынашивания беременности, так как при отсутствии ХГЧ нарушается гормональный фон беременности. В норме в крови может быть до 25 Ед/мл антител к ХГЧ.
А если ХГЧ выше нормы?
Если уровень хорионического гонадотропина человека выше, у небеременных женщин и мужчин это может быть следствием наличия гормон-продуцирующих опухолей:
- яичек и матки;
- желудочно-кишечного тракта;
- легких;
- почек;
- хоринокарциномы.
Повышение уровня ХГЧ у беременных женщин может быть следствием многоплодной беременности, при этом уровень ХГЧ увеличивается прямо пропорционально количеству плодов.
Хгч при беременности

Хорионический гонадотропин человека (ХГЧ) – это особенный «гормон беременности», который вырабатывается после оплодотворения (c 5-6 дня с момента оплодотворения) оболочкой зародыша, которая называется хорион. Следовательно, присутствие в организме женщины хориальной ткани свидетельствует о наступление беременности.
Определив уровень ХГЧ, можно получить наиболее точную и достоверную информацию о наличии (или отсутствии) беременности на малом сроке, а также диагностировать нормально протекающую и патологическую беременности.
Для диагностики беременности в домашних условиях самым доступным способом является определение ХГЧ в моче. С мочой гормон начинает выделяться со 2-й недели от зачатия, достигая наивысшего уровня в 10 недель, после чего его концентрация уменьшается и поддерживается на определенном уровне до окончания беременности (с повторным пиком в 32— 34 недели).
С целью ранней диагностики беременности используются специальные экспресс-тесты (тест-полоски) на беременность, которые позволяют установить факт наступления беременности. Однако, данная диагностика гораздо менее точна, чем, диагностика в лабораторных условиях, поскольку концентрация β-ХГЧ в моче раза в два ниже, чем в крови.
Определение уровня ХГЧ в крови является достаточно точным методом установления беременности. Результат будет положительным уже через 10–12 дней после зачатия. Поэтому, уже на первый-второй день задержки менструации можно сдать кровь на ХГЧ.
Уровень Хгч при беременности
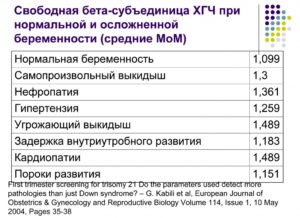
В первом триместре беременности на первых неделях уровень ХГЧ повышается очень быстро, удваиваясь каждые 48–72 часа (два–три дня). На сроке 10-12 недель наступает пик концентрации ХГЧ, после чего скорость нарастания гормона замедляется, а затем падает и сохраняется в течение второго и третьего триместров.
При внематочной беременности уровень гормона ХГЧ в течение нескольких дней останется неизменным или падает. Снижение уровня ХГЧ в крови во время беременности или замедление его роста может также говорить о спонтанном выкидыше.
Повышенный уровень ХГЧ имеет место при многоплодной беременности и трисомии 21 плода (синдром Дауна). Для диагностики возможных патологий плода помимо уровня ХГЧ определяется уровень α-фетопротеина (АФП) и свободного эстриола (uE3).
Повышение и понижение уровня Хгч при беременности во 2 триместре.
Как сдавать анализ ХГЧ
Для выполнения анализа ХГЧ берут кровь из вены. Кровь на исследование желательно, но необязательно сдавать натощак. При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток.
Норма Хгч при беременности
Результаты анализа на ХГЧ, сделанные в лаборатории, могут указываться в разных единицах измерения: мЕд/мл, Ед/лм, МЕ/мл, mIU/ml.
Переводить единицы измерения не нужно, это одно и тоже: 1 мЕд/мл = 1 мМЕ/мл = Ед/лм = mIU/ml.
Каждая лаборатория устанавливает свои собственные нормы ХГЧ по неделям в зависимости от чувствительности методов, используемых для определения уровня ХГЧ.
| 2-я | 25 – 300 |
| 3-я | 1 500 – 5 000 |
| 4-я | 10 000 – 30 000 |
| 5-я | 20 000 – 100 000 |
| 6–11-я | 20 000 – 225 000 |
| 12-я | 19 000 – 135 000 |
| 13-я | 18 000 – 110 000 |
| 14-я | 14 000 – 80 000 |
| 15-я | 12 000 – 68 000 |
| 16-я | 10 000 – 58 000 |
| 17–18-я | 8 000 – 57 000 |
| 19-я | 7 000 – 49 000 |
| 20–28-я | 1 600 – 49 000 |
Значения в пределах от 5 до 25 мЕд/мл не позволяют подтвердить или опровергнуть беременность и требуют повторного исследования через 2 дня.
| 1 | 16 – 156 |
| 2 | 101 – 4870 |
| 3 | 1110 – 31500 |
| 4 | 2560 – 82300 |
| 5 | 23100 – 151000 |
| 6 | 27300 – 233000 |
| 7–10 | 20900 – 291000 |
| 11–15 | 6140 – 103000 |
| 16–20 | 4720 – 80100 |
| от 21 до 39 | 2700 – 78100 |
| 3 н. 5 дней | 12 | 25 | 10 – 50 |
| 3 н. 6 дней | 13 | 50 | 25 – 100 |
| 4 недели | 14 | 75 | 50 – 100 |
| 4 н. 1 день | 15 | 150 | 100 – 200 |
| 4 н. 2 дня | 16 | 300 | 200 – 400 |
| 4 н. 3 дня | 17 | 700 | 400 – 1000 |
| 4 н. 4 дня | 18 | 1 710 | 1050 – 2800 |
| 4 н. 5 дней | 19 | 2 320 | 1440 – 3760 |
| 4 н. 6 дней | 20 | 3 100 | 1940 – 4980 |
| 5 недель | 21 | 4 090 | 2580 – 6530 |
| 5 н. 1 день | 22 | 5 340 | 3400 – 8450 |
| 5 н. 2 дня | 23 | 6 880 | 4420 – 10810 |
| 5 н. 3 дня | 24 | 8 770 | 5680 – 13660 |
| 5 н. 4 дня | 25 | 11 040 | 7220 – 17050 |
| 5 н. 5 дней | 26 | 13 730 | 9050 – 21040 |
| 5 н. 6 дней | 27 | 15 300 | 10140 – 23340 |
| 6 недель | 28 | 16 870 | 11230 – 25640 |
| 6 н. 1 день | 29 | 20 480 | 13750 – 30880 |
| 6 н. 2 дня | 30 | 24 560 | 16650 – 36750 |
| 6 н. 3 дня | 31 | 29 110 | 19910 – 43220 |
| 6 н. 4 дня | 32 | 34 100 | 25530 – 50210 |
| 6 н. 5 дней | 33 | 39 460 | 27470 – 57640 |
| 6 н. 6 дней | 34 | 45 120 | 31700 – 65380 |
| 7 недель | 35 | 50 970 | 36130 – 73280 |
| 7 н. 1 день | 36 | 56 900 | 40700 – 81150 |
| 7 н. 2 дня | 37 | 62 760 | 45300 – 88790 |
| 7 н. 3 дня | 38 | 68 390 | 49810 – 95990 |
| 7 н. 4 дня | 39 | 73 640 | 54120 – 102540 |
| 7 н. 5 дней | 40 | 78 350 | 58200 – 108230 |
| 7 н. 6 дней | 41 | 82 370 | 61640 – 112870 |
| 8 недель | 42 | 85 560 | 64600 – 116310 |
При оценке результатов анализа ХГЧ необходимо руководствоваться только нормами той лаборатории, которая производила анализ!
Источник: https://www.kukuzya.ru/page/hgch-pri-beremennosti


